Информация о беременности
«Нормальная беременность» клинические рекомендации.
Что такое прегравидарная подготовка?
Сейчас многие пары начинают осознавать, что такое серьезное событие как появление на свет нового человека, должно быть тщательно спланировано. Подготовка как минимум за три месяца, а лучше за полгода или год, помогает избежать большинства проблем, которые могут нанести урон здоровью будущего ребенка.
Прегравидарная подготовка – это комплекс действий, состоящий из диагностики, профилактики и, если потребуется, лечения, который готовит будущих родителей к зачатию, вынашиванию ребенка и родам.
Когда говорят о беременности, часто предполагают, что подготовка будет затрагивать исключительно женщину, на долю которой выпадают вынашивание ребенка и роды. Между тем, для мужчины, который не только участвует в зачатии (передавая ребенку свой генетический материал наравне с женщиной), но и полноценно психологически проходит с будущей мамой все этапы беременности, также предусмотрен ряд мер по подготовке.
Этапы прегравидарной подготовки для женщин и мужчин во многом совпадают.
Этапы прегравидарной подготовки женщин и мужчин
Подготовкой женщин занимается акушер-гинеколог, мужчин – уролог-андролог. Также будущие родители могут обратиться к специалисту-репродуктологу.
Обычно прегравидарная подготовка супружеской пары к беременности происходит в три этапа.
I этап
Первый этап предполагает оценку здоровья будущих родителей (анализы крови и мочи, в том числе на гепатит, ВИЧ, ЗППП, осмотр у терапевта, посещение стоматолога и других специалистов) и консультацию у генетика. Таким образом мужчина и женщина могут привести в порядок свое здоровье и принять меры по предотвращению генетических рисков будущего ребенка. Кроме того, некоторые заболевания, протекающие у мужчины бессимптомно, могут передаться партнерше и будут препятствовать зачатию, вызывать нарушения развития эмбриона.
В этот период можно провести необходимое вакцинирование, предварительно обсудив с врачом, через какое время после процедуры можно будет планировать зачатие.
Периконцепционная профилактика – это комплекс мер, направленный на
улучшение физиологического здоровья будущих родителей; снижение факторов риска (наследственные заболевания, гормональные сбои, проблемы с эндокринной системой женщины и т.д.); устранение риска развития потенциально опасных для ребенка и беременной женщины заболеваний, повышение вероятности зачатия.
Периконцепционная профилактика обязательна для тех пар, которые уже знают о своих проблемах (ненаступление беременности свыше 1 года, привычные выкидыши и т.д.), или о наследственных заболеваниях. Тем не менее, рекомендуется этот этап прегравидарной подготовки абсолютно для всех пар, которые мечтают о здоровом ребенке.
II этап
За три месяца до зачатия, когда физически и мужчина, и женщина здоровы, а хронические заболевания (если они были) переведены в фазу ремиссии, начинается процесс подготовки к самому зачатию. Он включает постепенный отказ от вредных привычек, нормализацию веса (если необходимо), регулярные физические нагрузки или прогулки, обязательный прием некоторых витаминов и минералов для укрепления репродуктивной системы. Цель этого этапа – максимально повысить вероятность зачатия и подготовить женский организм к нагрузкам, которые в буквальном смысле слова будут возрастать каждый день.
Физические упражнения и прогулки улучшают кровообращение в органах малого таза мужчин и женщин, тем самым благоприятно влияя на работу репродуктивной системы. Изменение питания и переход на более здоровые принципы (готовка на пару или в духовке, отказ от полуфабрикатов, гриля, фаст-фуда, копченой и жирной пищи, увеличение в рационе овощей и легкоусвояемых нежирных сортов мяса и рыбы) дается легче, когда он происходит постепенно, а не сразу. Здесь важно отметить, что правильная еда нужна и женщине, и мужчине. Ведь в среднем три месяца длится цикл созревания сперматозоидов. А для их роста организм использует тот «материал», который поступает с пищей. Питаясь легкоусвояемой белковой едой и продуктами с омега-ПНЖК, мужчина обеспечивает качественный «строительный материал» для сперматозоидов.
Витаминно-минеральные комплексы тоже следует принимать обоим партнерам, только комплексы эти будут разными.
Мужчине, как уже говорилось выше, надо позаботиться о том, чтобы сперматогенез протекал без нарушений, в оптимальных условиях. Поэтому витаминные комплексы для будущих отцов должны содержать фолиевую кислоту, витамины Е и С, селен и цинк. Именно они в первую очередь нужны для правильной работы мужской репродуктивной системы. Также важнейшую роль в сперматогенезе играет аминокислота L-карнитин (от нее зависит подвижность сперматозоидов), поэтому эта аминокислота тоже, как правило, входит в состав комплексов для будущих пап. Обратите внимание на Сперотон, один из самых популярных и эффективных комплексов для повышения мужской фертильности, с высокой дозировкой L-карнитина, фолиевой кислоты и других нужных микронутриентов.
У витаминных комплексов для женщин, которые планируют зачатие, другая задача. Во-первых, они должны устранить дефицит тех витаминов и минералов, которые требуются для нормального протекания процессов овуляции и оплодотворения (йод, группа В, витамины С и Е). Во-вторых, витаминные комплексы на этапе подготовки к беременности должны обеспечить организм витаминами и минералами, которые особенно остро нужны плоду в первые дни и недели после зачатия, когда женщина еще не знает о своем новом положении, а в эмбрионе уже закладываются будущие органы и ткани. Это йод, фолиевая кислота и некоторые другие. Если их будет недостаточно, могут возникнуть пороки закрытия нервной трубки, патологии сердца и мозга.
Если женщина уже столкнулась с проблемами с зачатием, или она старше тридцати пяти лет, то имеет смысл обратить внимание на комплекс Прегнотон, где содержится фолиевая кислота, и другие витамины и минералы, необходимые для зачатия и развития плода на ранних стадиях. Также Прегнотон содержит экстракт витекса священного, который мягко нормализует гормональный фон. Аминокислота L-аргинин улучшает кровоснабжение органов малого таза и благоприятно влияет на слой эндометрия, что способствует зачатию. Прегнотон создан именно для женщин со сниженной фертильностью и оптимально подходит для этого этапа прегравидарной подготовки.
Если же у будущей мамы нет оснований думать, что в ее организме что-то не так, то можно принимать сразу Прегнотон Мама, который подойдет для всех трех периодов – от планирования до кормления грудью. Он содержит все, что нужно женщине и будущему ребенку от первых дней зачатия до окончания периода кормления грудью: фолиевую кислоту (в активной форме), йод, Омега-3 и еще 13 витаминов и минералов.
III этап
Третий этап предполагает диагностику ранней беременности. Чем раньше женщина узнает о зарождении новой жизни и чем быстрее обратится в клинику после зачатия ребенка, встанет на учет, тем лучше. Анализы помогут определить проблемы и патологии в течении беременности, вовремя принять необходимые меры.
Кроме того, парам имеет смысл обратить внимание и психологические аспекты подготовки к беременности и посетить совместные курсы для будущих родителей.
Психолог - Семенова Г.Г. тел. +7 48145 4-10-03
Юрист -Фомичева Т.А., тел. +7 48145 4-10-03
Беременность — прекрасный, долгожданный, но сложный и очень ответственный этап в жизни женщины. Чтобы пройти этот период успешно, будущая мама должна знать, какие изменения происходят в ее организме, как развивается плод, что можно и нельзя делать во время беременности.
Первые признаки беременности
Беременность у женщины наступает после оплодотворения яйцеклетки сперматозоидом в ампулярном отделе маточной трубы. Как правило, это происходит в период овуляции, на 10–16 день менструального цикла.
Основным признаком наступившей беременности является отсутствие менструального кровотечения. Однако еще до наступления задержки менструации у женщины могут появиться косвенные признаки, позволяющие заподозрить беременность:
• повышенные показатели базальной температуры (БТ) во второй половине менструального цикла. Этот признак могут заметить женщины, которые регулярно измеряют БТ и строят график ее изменения. Во время овуляции из-за гормонального всплеска происходит повышение БТ до 37–37,6 градусов. Если беременность не наступила, то после овуляции показатели температуры падают. При наступлении зачатия БТ будет держаться выше 37 градусов;
• скудные кровянистые выделения из влагалища, обусловленные внедрением эмбриона в слизистую оболочку тела матки;
• ощущение тяжести внизу живота;
• раздражительность, перепады настроения;
• общая слабость, сонливость;
• набухание молочных желез;
• пониженное артериальное давление;
• частое мочеиспускание.
Почему эти признаки беременности относятся к косвенным? Да потому что они не дают 100-процентного достоверного результата. Например, значения БТ могут искажать такие факторы, как стрессы, повышенная физическая активность, неверное измерение температуры. Другие косвенные признаки беременности схожи с симптомами предменструального синдрома (ПМС), поэтому также не являются достоверными.
Как можно точно определить наступившую беременность? Следует посетить акушера-гинеколога, а также пройти необходимую диагностику. Примерно через 10 дней после начала задержки наблюдается небольшое увеличение матки, что обязательно заметит гинеколог при проведении осмотра.
К лабораторным методам диагностики относится определение уровня ХГЧ в моче и сыворотке крови. Гормон ХГЧ вырабатывается хорионом (эмбриональными структурами). В крови беременной гормон можно обнаружить примерно через 10 дней после зачатия, в моче — на 4-5 дней позже. Лабораторные исследования на уровень ХГЧ — важные элементы скрининга при беременности, которые позволяют не только подтвердить факт зачатия, но и выявить некоторые патологии.
Альтернативой анализу мочи на ХГЧ может служить тест на беременность, проведенный в домашних условиях. Однако при этом есть вероятность ложноотрицательных результатов. Например, недостоверные результаты могут быть получены, если перед проведением теста было выпито много жидкости или у женщины есть почечные патологии. В любом случае, после отрицательного результата процедуру нужно повторить через несколько дней.
При помощи ультразвукового исследования, проведенного на аппарате с высоким разрешением, беременность можно определить через 21 день после зачатия, что соответствует 5 неделям акушерского срока. Но для получения максимально точного результата специалисты рекомендуют проводить первое плановое УЗИ на сроке 11,0-13,6 недель беременности. На более раннем сроке результаты могут быть ошибочны. Например, если у женщины есть полипы эндометрия матки, то их ошибочно можно принять за эмбриона.
Многих женщин интересует вопрос: можно ли при помощи теста в домашних условиях определить внематочную беременность? Косвенный признак патологии — результат теста, при котором вторая полоска выглядит нечеткой и размытой. Однако точно определить наличие или отсутствие внематочной беременности можно только при помощи специальных методов исследования.
Как определяется срок беременности?
Каждой беременной важно понимать, что существуют акушерский и эмбриональный сроки беременности. В чем разница между этими двумя понятиями?
Началом эмбрионального (истинного) срока считается приблизительная дата зачатия ребенка. Начало акушерского срока — первый день последней менструации. Именно акушерский срок беременности используется для определения даты предстоящих родов и декретного отпуска.
Возникает вопрос: почему гинекологи учитывают акушерский срок, а не эмбриональный? Все дело в том, что длительность и регулярность менструального цикла у женщин разная. Чтобы не разбираться в каждом отдельном случае и не высчитывать дату овуляции, была придумана универсальная система, которая используется во всем мире и доказала свою эффективность на практике.
Ультразвуковое исследование также является высокоточным методом определения срока беременности. При установлении срока врач ориентируется на диаметр плодного яйца, копчико-теменной размер и другие параметры.
Кроме этого, УЗИ на начальных сроках гестации позволяет:
• диагностировать внематочную беременность;
• определить количество плодных яиц;
• оценить размер и жизнедеятельность плода;
• исследовать эмбриональные структуры.
Скрининги при беременности
Скрининг при беременности — комплекс диагностических мероприятий, направленный на выявление у женщин нарушений, способных повлиять на вынашивание и развитие плода, а также на предстоящие роды. Выделяют пять видов скрининга:
• биохимический — исследование крови на биохимические маркеры: свободный b-ХГЧ и PAPP-A;
• ультразвуковой. УЗИ-скрининг при беременности проводится для выявления аномалий развития плода, патологий половых путей женщины, оценки состояние плаценты, количества околоплодных вод;
• иммунологический. Направлен на выявление у женщины возможных инфекций, которые могут быть опасными для будущего ребенка. К таким инфекциям относятся краснуха, токсоплазмоз, цитомегаловирус и другие;
• молекулярный — программа скрининга наследственных патологий, которые встречаются не чаще, чем у 1 % новорожденных;
• кариотипирование — определение вероятности развития хромосомных аномалий у плода в зависимости от возраста беременной и семейного анамнеза. Такой скрининг проводится только при наличии определенных показаний.
Комплексное обследование во время беременности женщина проходит три раза:
1. Первый скрининг назначается на 10-13 неделе.
2. Второй скрининг проводится на 18-20 неделе.
3. Третий скрининг выполняется на 30-34 неделе.
Прием витаминов и лекарственных препаратов во время беременности
Пациентке, планирующей беременность, назначается (на прегравидарном этапе), за 2 — 3 месяца до наступления беременности и на протяжении первых 12 недель беременности пероральный прием фолиевой кислоты в дозе 400 — 800 мкг в день.
Дотация йода, пациентке, планирующей беременность (на прегравидарном этапе), за 2 — 3 месяца до наступления беременности и на протяжении всей беременности проводиться пероральным прием препаратов йода (калия йодида в дозе 200 мкг в день), Колекальциферола на протяжении всей беременности в дозе 500 — 1000 МЕ в день с целью профилактики дефицита витамина D.
Не рекомендовано рутинно назначать поливитамины и поливитамины в комбинации с минеральными веществами беременной пациентке группы низкого риска гиповитаминоза. Беременной пациентке группы риска преждевременных родов и задержки развития плода, например, курящей беременной пациентке, может быть рекомендован прием Омега-3 триглицериды. Вам рекомендуется посещать курсы для будущих родителей, где Вам будут даны ответы на возникающие во время беременности вопросы.
"> Вакцинация во время беременности
Пациентке, планирующей беременность, обязательно оценить вакцинальный статус, риск заражения и последствия перенесённой инфекции с целью определения необходимости и вида вакцинации.
Для небеременных пациенток на прегравидарном этапе необходимо соблюдать следующие правила: ревакцинация от дифтерии и столбняка проводится каждые 10 лет.
При подготовке к планируемой беременности вакцинацию от дифтерии и столбняка следует проводить не менее, чем за 1 месяц до ее наступления.
Вакцинация от гепатита В проводится трехкратно по схеме 0 – 1 — 6 месяцев. При подготовке к планируемой беременности вакцинацию от гепатита В следует начинать не позднее, чем за 7 месяцев до ее наступления.
Вакцинация от краснухи проводится женщинам, ранее не привитым или привитым однократно и не болевшим. При подготовке к планируемой беременности вакцинацию от краснухи следует провести не позднее, чем за 2 месяца до планируемой беременности.
Вакцинация от кори проводится женщинам ≤ 35 лет (женщинам некоторых профессий в возрасте ≤ 55 лет), ранее не привитым, привитым однократно и не болевшим. Применение комбинированной вакцины для профилактики кори, краснухи и паротита у женщин требует предохранения от беременности в течение 1 месяца после введения вакцины.
Вакцинация от ветряной оспы проводится женщинам ранее не привитым и не болевшим. При подготовке к планируемой беременности вакцинацию от ветряной оспы следует провести не позднее, чем за 3 месяца до планируемой беременности.
В сезон гриппа вакцинация вакцинами для профилактики гриппа пациенткам, планирующим беременность (на прегравидарном этапе за 1 месяц до планируемой беременности), и беременным пациенткам во 2-м — 3-м триместре беременности.
Лечебно-профилактическая иммунизация вакциной для профилактики бешенства может проводиться беременной женщине при угрозе заражения бешенством в результате контакта и укуса больными бешенством животными.
Вакцинировать беременную пациентку от столбняка следует при высоком риске инфицирования и при отсутствии вакцинации на прегравидарном этапе.
Инфекции при беременности: грипп, коронавирус
Вирус гриппа — острая вирусная инфекция, которая попадает в организм человека через дыхательные пути, слизистые оболочки глаз. Значительно реже заражение вирусом происходит через предметы гигиены и посуду. Беременные имеют повышенную вероятность заражения инфекцией, ведь в период вынашивания ребенка у них наблюдается снижение защитных сил организма.
Чем опасен грипп для беременных? Очень многое зависит от срока гестации.
1. В первом триместре грипп представляет наибольшую опасность для плода. В этот период происходит закладка всех внутренних органов эмбриона. Инфекция может отрицательно сказаться на их формировании, вызвать замирание беременности.
2. Во втором и третьем триместрах вероятность развития осложнений у плода снижается, ведь в это период он защищен плацентой. Однако и на этих сроках угроза для будущего малыша существует: грипп может привести к повреждению плаценты, внутриутробному инфицированию плода, замедлению его роста и развития, преждевременному прерыванию беременности.
Коронавирусы — семейство РНК-содержащих вирусов, которые передаются от человека к человеку воздушно-капельным, воздушно-пылевым и контактным путем. COVID‑19 — новый вид коронавирусов, который отличается высокой степенью заразности и тяжелыми последствиями. Заболевание может приводить к пневмонии, дыхательной недостаточности, нарушению работы сердечно-сосудистой системы, интоксикации организма.
Имеют ли женщины во время беременности повышенный риск заражения коронавирусом? К каким последствиям может привести коронавирус при беременности? На данный момент нет точного ответа на эти вопросы: COVID‑19 еще мало изучен. Однако в связи с физиологическими особенностями беременных логично предположить, что женщины во время гестации имеют высокую восприимчивость к коронавирусу, и инфекция у них протекает тяжелее, чем у других пациентов.
Самым эффективным способом борьбы с гриппом и коронавирусом при беременности является профилактика. К основным профилактическим мерам относятся:
1. Самоизоляция в период пандемий. Во время вспышек вирусных заболеваний важно избегать посещения общественных мест.
2. Использование медицинских масок и одноразовых перчаток при нахождении в многолюдных местах.
3. Тщательная гигиена рук, применение антисептиков.

Изменения в женском организме и развитие плода по триместрам
Женский организм в период гестации подвергается серьезной перестройке. Каждый триместр приносит новые физиологические изменения и повышает риск развития определенных патологий.
Первый триместр
Первый триместр гестации — самый сложный период беременности. Когда зарождается новая жизнь, то совершенно по-другому начинают функционировать все органы и системы. Так какие происходят изменения в организме женщины?
1. В яичнике образуется желтое тело, которое вырабатывает в большом количестве прогестерон. Этот гормон создает максимально благоприятные условия для имплантации оплодотворенной яйцеклетки в эндометрий полости матки.
2. Хорион эмбриона начинает вырабатывать гормон ХГЧ, который поддерживает функциональность желтого тела.
3. Гипофиз увеличивает выработку пролактина. Благодаря этому жировые клетки молочных желез замещаются на секреторные — так организм подготавливается к грудному вскармливанию. Кроме этого, гормон регулирует работу надпочечников женщины и влияет на развитие дыхательной системы эмбриона.
4. Снижается иммунитет, что увеличивает риск развития воспалительных процессов и обострения хронических болезней, которые наблюдались у женщины до беременности.
5. Повышается возбудимость ЦНС. В связи с этим у женщины возникают сонливость, раздражительность, утомляемость.
6. Начиная с 5 недели гестации, у большинства беременных возникает токсикоз, который сопровождается тошнотой, изменением пищевого поведения.
Кроме этого, у беременных может наблюдаться снижение остроты зрения, появляться чувство жжения и сухости в глазах. При подобных симптомах нужно обязательно обратиться к врачу-офтальмологу.
Первый триместр гестации — важный этап в развитии эмбриона, когда формируются все органы и системы будущего малыша. Происходит закладка головного и спинного мозга, пищеварительной системы, органов дыхания, сердца, сосудов, эндокринных желез. Формируются скелет, мышечная ткань, половые органы. К концу первого триместра становится возможным установить пол будущего ребенка. Состояние беременной налаживается: исчезают токсикоз и раздражительность.
Второй триместр
Как правило, второй триместр гестации протекает гораздо стабильнее, чем первый. Такие неприятные симптомы, как тошнота, повышенная утомляемость, уже позади. Беременная начинает себя чувствовать более комфортно. Однако будущий малыш продолжает развиваться и расти, что не может не сказаться на физическом состоянии женщины.
Именно во втором триместре у женщин часто наблюдается нехватка кальция, который расходуется на нужды ребенка. Дефицит этого вещества может отразиться на состоянии зубов. Любые стоматологические проблемы во время беременности важно решать незамедлительно. Все системы организма взаимосвязаны, и даже кариес может вызвать серьезные воспалительные процессы.
В середине беременности у женщин повышена вероятность воспалительных заболеваний мочеполовой системы. Это связано с увеличением размеров плода и матки, специфическими изменениями в состоянии слизистой оболочки половых путей и, конечно, со снижением защитных сил организма. Могут возникать патологии, которые ранее женщине были не свойственны: пиелонефрит, цистит, бактериальный вагиноз.
Кроме этого, во втором триместре увеличивается нагрузка на кости, мышцы и связки. Чтобы избежать развития патологий опорно-двигательного аппарата, женщине важно посетить остеопата
К физиологическим изменениям в женском организме во втором триместре относятся:
• белые выделения из влагалища, которые возникают из-за повышенной секреции эстрогена;
• ложные схватки, обусловленные «тренировочными» сокращениями матки. Больше свойственны 3 триместру, наличие их во втором триместре может говорить об угрозе прерывания беременности;
• увеличение живота и молочных желез;
• повышенная чувствительность сосков.
Как развивается плод во время второго триместра? Он быстро растет и набирает вес. Совершенствуются опорно-двигательный аппарат, иммунная, дыхательная, половая, мочевыделительная системы.
Третий триместр
Последний триместр гестации сопровождается быстрым набором веса беременной, что, в первую очередь, обусловлено интенсивным ростом плода. В этот период очень важно тщательно следить за массой тела и не допускать развития ожирения. На фоне избыточного веса может возникнуть гестационный диабет — серьезное заболевание, которое часто становится причиной патологий плода и тяжелых родов.
В третьем триместре, как и во втором, повышен риск развития воспалительных процессов мочеполовой сферы. Если при беременности возникают патологии почек, то у женщины возникают боли внизу живота, симптомы интоксикации организма (тошнота, рвота, диарея), болезненное мочеиспускание.
Воспалительные процессы половой сферы могут сопровождаться патологическими выделениями из влагалища, зудом в области половых органов, болями внизу живота. Появление любого из перечисленных симптомов должно стать поводом для обращения к специалисту.
В конце беременности высока вероятность развития гестоза, которому свойственна триада признаков:
• высокое артериальное давление;
• отеки;
• появление белка в моче.
Лечением заболевания и контролем эффективности терапии занимается акушер-гинеколог. При первой степени гестоза допускается амбулаторное лечение. При осложненных формах болезни беременная направляется в стационар.
Что происходит с будущим малышом во время третьего триместра? Очень быстро увеличиваются вес и рост. Плод начинает лучше видеть и слышать.
Изменения в ОАК при беременности
Общий анализ крови (ОАК) при беременности — простой и информативный тест, который предоставляет врачу ценную информацию о работе женского организма и некоторые сведения о состоянии будущего малыша. Беременность является специфическим состоянием, при котором меняется работа системы кровообращения.
Какие изменения в ОАК наблюдаются при беременности?
1. На поздних сроках гестации может снижаться значение гематокрита, который показывает объем красных кровяных клеток. Причиной падения показателя является увеличение общего объема плазмы.
2. В период беременности у 40 % женщин наблюдается эритроцитопения — низкий уровень эритроцитов в единице объема крови. Основной фактор такого явления — повышение объема циркулирующей крови. Это вполне нормальный процесс, однако существенное снижение показателей считается патологическим признаком.
3. У беременных часто повышен уровень лейкоцитов, что обусловлено активной работой иммунной системы. Иммунитет женщины в период гестации выполняет двойную работу: защищает от инфекций беременную и плод. Значительное повышение количества лейкоцитов может указывать на острые воспалительные процессы или обострение хронических заболеваний.
4. Во втором и третьем триместрах может наблюдаться скачкообразное повышение СОЭ. Но рост показателей должен укладываться в пределы норм, установленных для беременных. Более высокие значения наблюдаются при инфекционных заболеваниях, патологиях кишечника, диабете.
Акушерские и не акушерские боли при беременности
Боли при беременности — распространенное явление, которое может сопровождать женщину на протяжении всего периода гестации. И чаще всего при беременности у женщин болит живот. Именно с этой проблемой многие пациентки приходят на прием к акушеру-гинекологу, опасаясь за здоровье будущего малыша.
Почему болит живот при беременности? Боли, возникающие в период гестации, принято разделять на акушерские и не акушерские. Первые связаны с работой репродуктивной системы, вторые возникают из-за экстрагенитальных нарушений и патологий.
В свою очередь, акушерские боли можно разделить на физиологические и патологические. На ранних сроках беременности физиологические боли появляются из-за растяжения маточных мышц, размягчения тканей для поддержания матки. На поздних сроках гестации они обусловлены давлением матки и плода на органы малого таза и другими факторами.
Акушерские патологические боли часто имеют выраженный характер и могут указывать на следующие проблемы:
• внематочную беременность. Нестерпимые боли наблюдаются при разрыве маточной трубы. Дополнительные симптомы — коричневые выделения из влагалища, позывы к дефекации;
• замершую беременность. Осложнение может возникнуть в любом триместре беременности. Сопутствующие признаки — кровянистые выделения из влагалища, снижение базальной температуры ниже 37 градусов;
• преждевременную отслойку плаценты. Патология характерна для поздних сроков гестации. Если зона отслойки плаценты большая, начинаются резкие боли внизу живота и обильное кровотечение.
Что нельзя делать при беременности?
От поведения женщины во время беременности напрямую зависит здоровье ребенка. И, конечно, беременным приходится нелегко, ведь нужно соблюдать много правил и рекомендаций.
Что категорически нельзя делать беременным?
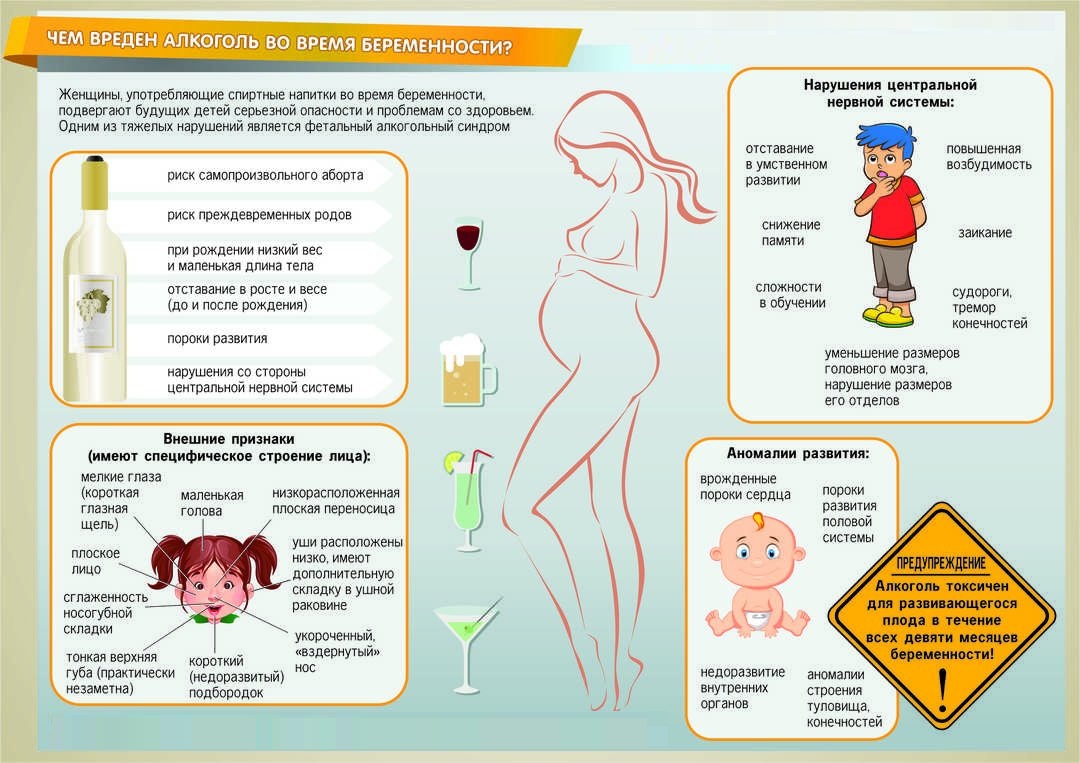
1. Курить и употреблять алкоголь. Такие вредные привычки всегда негативно отражаются на развитии плода.
2. Неполноценно питаться. Развивающийся эмбрион должен получать в достаточном количестве витамины, минеральные вещества и другие элементы. Чтобы избежать нехватки витаминов, включайте в меню свежие овощи и фрукты. Обогащение рациона кисломолочными продуктами, бобовыми — отличная профилактика недостатка кальция.
3. Игнорировать медицинское обследование. Ранняя диагностика заболеваний позволяет своевременно начать лечение и избежать развития осложнений.
4. Вести пассивный образ жизни, который приводит к набору лишнего веса и угнетает иммунитет. Легкая утренняя зарядка, регулярные прогулки на свежем воздухе, посещение бассейна — все это положительно влияет на физическое и психологическое состояние женщины, а также на развитие будущего малыша.
5. Нервничать и впадать в панику. Важно избегать стрессов и сохранять позитивный настрой. Негативные эмоции и переживания отрицательно скажутся не только на вашем здоровье, но и на развитии ребенка. Как правило, у слишком эмоциональных мам рождаются беспокойные дети, которые плохо спят и отказываются от груди.
Кроме этого, на поздних сроках гестации беременным нельзя спать на спине. Это может привести к сдавливанию полой вены, которая проходит вдоль позвоночного столба, и гипоксии плода.
Предвестники и признаки родов
В конце третьего триместра большинство беременных начинает прислушиваться к своему организму в ожидании предвестников родов. Какие признаки указывают на то, что скоро вы увидите долгожданного малыша?
1. Опущение живота.
2. Отхождение слизистой пробки.
3. Частое мочеиспускание.
4. Боли в пояснице.
Сами роды начинаются со схваток — непроизвольных сокращений мышечного слоя матки, которые позволяют появиться ребенку на свет. Часто бывает раннее излитие околоплодных вод , без предшествующих схваткообразных сокращений. Это является поводом собираться в роддом, где помогут маме и малышу безопасно появится на свет.
Кесарево сечение
Кесарево сечение является распространенной операцией и выполняется в 25-30% всех родоразрешений. Обычно (при отсутствии особых показаний) кесарево сечение выполняется в 39-40 недель беременности.
Для родоразрешения Вас заблаговременно госпитализируют в акушерский стационар. В случае начала родовой деятельности или разрыва плодных оболочек до предполагаемой даты родоразрешения, Вам необходимо срочно вызвать бригаду скорой помощи для госпитализации в акушерский стационар.
В стационаре Вам будет выполнен необходимый перечень лабораторных и инструментальных исследований в зависимости от акушерской ситуации. При плановой госпитализации Вы будете должны отказаться от приема пищи за 8 часов, и прозрачных жидкостей — за 2 часа до планируемого родоразрешения. К прозрачным жидкостям относятся вода, фруктовый сок без мякоти, газированные напитки, чай и кофе.
Перед операцией Вас проконсультируют врач-акушер-гинеколог и врач-анестезиолог-реаниматолог. Вы будете обязаны сообщить врачам обо всех известных Вам проблемах, связанных с Вашим здоровьем, наследственностью, аллергических реакциях, индивидуальной непереносимостью лекарственных препаратов и продуктов питания, а также о курении табака, злоупотреблении алкоголем или наркотическими препаратами в настоящее время и в прошлом. Врач-анестезиолог-реаниматолог выберет наиболее подходящий для Вас вид обезболивания во время операции.
Перед операцией Вам будет необходимо надеть на ноги компрессионный трикотаж для профилактики тромбоэмболических осложнений, который Вы будете носить на протяжении всего послеоперационного периода. Вы будете должны удалить волосы с области предполагаемого разреза (промежность, лобок, нижняя часть живота). Также перед операцией Вам проведут антибиотикопрофилактику для снижения риска гнойновоспалительных послеоперационных осложнений.
В операционной Вам установят внутривенный катетер и мочевой катетер на время и первые часы после операции.
Вы должны быть осведомлены, что во время операции могут возникнуть различные осложнения, которые могут потребовать дополнительных вмешательств и переливания препаратов, влияющих на кроветворение и кровь.
В послеоперационном периоде Вы будете переведены в палату интенсивной терапии на необходимое время в зависимости от Вашего состояния. В послеоперационном периоде Вам продолжат обезболивание, будет предложена ранняя активизация для снижения риска послеоперационных осложнений: раннее присаживание в кровати и вставание, обычно, в 1-е сутки после родов. Прием прозрачных жидкостей возможен сразу после родоразрешения, прием пищи — через несколько часов после родов.
Время прикладывание ребенка к груди зависит от Вашего состояния и состояния Вашего ребенка, но при отсутствии показаний практикуется раннее прикладывание: во время операции или сразу после нее.
Удаление шовного материала проводится в стационаре или после выписки в случае необходимости, так как в ряде случаев практикуется применение рассасывающегося шовного материала.
После выписки из стационара Вы должны будете соблюдать лечебноохранительный режим на протяжении первых месяцев: ограничение подъема тяжестей (>5 кг), воздержание от половой жизни, а при ее возобновлении — использование методов контрацепции по рекомендации Вашего лечащего врача-акушера-гинеколога, ограничение физической нагрузки. Вы должны будете посетить Вашего лечащего врача-акушера-гинеколога через 1-1,5 месяца после родоразрешения. Планирование следующей беременности, учитывая наличие у Вас рубца на матке, рекомендовано не ранее чем через 1 год после родоразрешения после контрольного УЗИ с оценкой состояния рубца.
Вы должны знать, что кесарево сечение является достаточно безопасной операцией, однако возможны осложнения во время ее проведения и в послеоперационном периоде:
Очень часто — повторное кесарево сечение при последующих родоразрешениях (1 случай на каждые 4 операции).
Часто — боль в ране и дискомфорт в животе в первые несколько месяцев после операции (9 случаев на каждые 100 операций).
Часто — повторная госпитализация, послеродовая инфекция (5-6 случаев на 100 операций).
Часто — травмы плода, например, рассечение кожи скальпелем (2 случая на 100 операций).
Не часто — повторная операция в послеоперационном периоде, госпитализация в отделение интенсивной терапии (5-9 случаев на 1000 операций).
Не часто — разрыв матки в последующей беременности/родах, предлежание и врастания плаценты, кровотечение (1-8 случаев на 1000 операций).
Редко — тромботические осложнения, повреждения мочевого пузыря, повреждение мочеточника во время операции (1-5 случаев на 1000 операций).
Очень редко — смерть (1 женщина на 12 ООО операций).
Также Вы должны быть осведомлены, что наличие рубца на матке может в дальнейшем снизить Вашу фертильность (способность к зачатию и деторождению). Также Вы должны знать, что после оперативного родоразрешения чаще, чем после родов через естественные родовые пути, отмечается снижение лактации.
Какие существуют показания для операции кесарева сечения?
Врастание плаценты, предлежание сосудов плаценты, два и более рубца на матке после операции кесарева сечения, рубец на матке после операции кесарева сечения и категорическом отказе от родов через естественные родовые пути, рубец на матке после миомэктомии, гистеротомия в анамнезе, анатомически узкий таз II и более степени сужения, деформация костей таза, миома матки больших размером, особенно в области нижнего сегмента, рубцовые деформации шейки матки и влагалища после предшествующих операций, в том числе после разрыва промежности III-IV степени; рак шейки матки, кроме преинвазивных и микроинвазивных форм рака шейки матки), предполагаемые крупные размеры плода (≥ 4500 г), тазовое предлежание плода: при сроке беременности менее 32 недель, сочетании с другими показаниями к кесареву сечению, рубце на матке после кесарева сечения, ножном предлежании плода, предполагаемой массе плода <2500 г или >3600 г, устойчивое поперечное положение плода, при дистоции плечиков плода в анамнезе с неблагоприятным исходом (мертворождение, тяжелая гипоксия, энцефалопатия, травма ребенка и матери (лонного сочленения), для профилактики неонатального герпеса планировать родоразрешение путем кесарева сечения всем беременным, у которых первичный эпизод генитального герпеса возник после 34-й недели беременности или были выявлены клинические проявления генитального герпеса накануне родов, т.к. в этом случае существует значительный риск вирусовыделения во время родов, при ВИЧ инфекции при вирусной нагрузке перед родами >1000 копий/мл, неизвестной вирусной нагрузке перед родами или неприменении противовирусной терапии во время беременности и/или непроведении антиретровирусной профилактики в родах, при некоторых аномалиях развития плода (гастрошизис, омфалоцеле, крестцово-копчиковая тератома больших размеров), при соматических заболеваниях, требующих исключения потуг (декомпенсация сердечно-сосудистых заболеваний, осложненная миопия, трансплантированная почка), при преэклампсии тяжелой степени, НЕLLР синдроме при беременности и в родах (при отсутствии условий для быстрого родоразрешения через естественные родовые пути)? при некорригируемых нарушениях сократительной деятельности матки (слабость родовой деятельности, дискоординация родовой деятельности, дистоция шейки матки), не сопровождающихся дистрессом плода, при отсутствии эффекта от родовозбуждения окситоцином, при хориоамнионите и неготовности естественных родовых путей к родам, дистресс-синдроме плода, сопровождающегося сомнительным типом КТГ, прогрессирующим, несмотря на проведенную терапию (может быть использован увлажненный #кислород и/или быстрое введение растворов, влияющих на водно-электролитный баланс, и/или смена положения тела и/или острый токолиз (гексопреналин**) или нарушением кровотока в артерии пуповины по данным допплерографии, при любом варианте предлежания плаценты с кровотечением, при прогрессирующей преждевременной отслойке нормально расположенной плаценты, при угрожающем, начавшемся или свершившемся разрыве матки, при дистресс-синдроме плода, сопровождающемся признаками прогрессирующего метаболического ацидоза по данным КТГ или уровня лактата, при клинически узком тазе, при выпадении петель пуповины или ручки плода при головном предлежании, при приступе эклампсии в родах, при агонии или внезапной смерти женщины при наличии живого плода (при наличии возможности).
Когда у меня придет молоко после родов?
Лактация определяется двумя основными процессами: секрецией молока в железе под влиянием пролактина и опорожнением железы под влиянием окситоцина. В 1-е сутки послеродового периода молочные железы секретируют молозиво — густую желтоватую жидкость, имеющую щелочную реакцию, в отличие от молока более богатую белками (9%) и минералами (0,5%), менее богатую углеводами (4,5%), одинаково богатую жирами (3,5–4%). Молоко приобретает постоянный состав ко 2-й – 3-й неделе послеродового периода («зрелое» молоко). Наиболее частыми дисфункциональными состояниями лактационной функции являются: лактостаз, гипогалактия и агалактия. Рекомендовано кормить ребенка по его требованию. Следует не пропускать кормления и не допускать длительных перерывов (более 3-х часов). Эффективное опорожнение груди при кормлении и/или сцеживании рекомендовано для всех кормящих женщин как основная профилактическая мера развития мастита.
Внутриутробное развитие ребенка по неделям.
Беременность - самый волнующий период в жизни женщины, когда каждый день она желает получить максимум информации о том, как развивается внутри нее новая жизнь. И это происходит довольно быстрыми темпами, за 280 дней из нескольких клеток развивается маленький человечек. Каждую неделю беременности у будущего ребенка усовершенствуются органы и системы, он приобретает новые навыки и умения. Безусловно, будущая мама на интуитивном уровне чувствует, как развивается и как чувствует себя малыш в ее животе. А для более ясной картины все же надо иметь краткое представление о внутриутробном развитии малыша по неделям: 1-4 неделя - беременность наступает обычно на 14-й день менструального цикла, после оплодотворения яйцеклетка прикрепляется к стенке матки, происходит образование нервной системы, мозга и сердца малыша. Формируется позвоночник и мышцы. На 4 недели длина эмбриона достигает 2-3 мм, уже можно определить ножки, ручки, ушки и глаза малыша. 5-8 неделя - в этот период женщины обнаруживают, что беременны и делают подтверждающий тест. На 6 недели на УЗИ можно увидеть 5 пальцев на руке ребенка и различить его осторожные движения. Сердце его уже бьется, но с частотой превышающий в 2 раза ритм сердечных ударов мамы. На 7-8 недели оформляется лицо ребенка, начинает развиваться его костная система. Вес его достигает 4 граммов, рост около 3 см. В этот период беременности многих женщин начинает тошнить по утрам. 9-12 недель - малыш уже может сгибать пальчики на руках, он теперь умеет выражать свои эмоции: щурится, морщит лоб и глотает. Содержание гормонов в крови беременной в этот период резко возрастает, что сказывается на настроении и самочувствии женщины. В 11 недель малыш реагирует на шум, тепло и свет. Он чувствует прикосновение и боль. В 12 недель по результатам УЗИ врач точно может определить срок родов и оценить, нет ли отклонений в развитии малыша. Трехмесячный младенец в утробе мамы очень активен, он легко отталкивается от стенки матки, сосет большой пальчик и реагирует на внешние раздражители. Весит он уже 28 грамм, а рост у него около 6 см.
13-16 недель - у ребенка формируются половые органы, поджелудочная железа начинает вырабатывать инсулин. Его сердце уже перекачивает 24 литра крови в сутки. На голове малыша есть волосы, он умеет уже открывать рот и гримасничать. В этот период маме надо стараться контролировать свои эмоции и оставаться спокойной в любых ситуациях. Все, что она чувствует, уже передается малышу. Если ей плохо, то ребенок тоже расстраивается. 17-20 недель - это особенно волнующий период для будущей мамы, ибо на 18 -20 неделе она начинает чувствовать, как ребенок шевелится. К этому времени длина малыша достигает 21 см, вес его 200 гр. Он уже слышит шум и немного видит. В этот период следует каждый день разговаривать с малышом и петь ему песенки. Он уже слышит голос мамы и успокаивается, когда с ней все в порядке. Живот у беременной женщины на 20 недели становится заметным. 21-24 неделя - малыш в этом возрасте умеет причмокивать ртом и начинает внимательно изучать свое тело. Он трогает лицо, голову и ноги руками. Но выглядит он еще сморщенным и красным из-за отсутствия подкожной жировой прослойки. Вес малыша около 0,5 кг, рост 30 см. Ему уже не нравится, когда мама долго сидит в одном положении. Он усиленно шевелится, чтобы заставить ее подняться с места. С этого времени маме надо следить за своим рационом, хорошо питаться и больше гулять на свежем воздухе. 25-28 недель - ребенок, родившийся в этот период, имеет реальные шансы выжить. У него глаза уже открыты, есть ресницы, он сжимает и разжимает ручки. Весит он к 28 недели около 1 кг и сильно радуется, когда папа поглаживает живот мамы. Ему нравится слушать музыку и спокойную беседу родителей. 29-32 недели - теперь малыш четко различает голоса мамы и папы. Он затихает, если мама ему скажет спокойным голосом: "Сыночек (доченька), хватит на сегодня играть, давай спать". Он быстро набирает в весе и к 32 недели весит уже больше 1,5 кг при росте 40 см. У малыша кожа уже подтянутая, а под ней имеется жирок. 32-40 недель - ребенок разворачивается головой вниз и готовится к рождению. Каждую неделю он теперь набирает 200-300 грамм веса и к рождению достигает 2,5 - 4 кг. За весь период внутриутробного развития у малыша сильно подросли ногти и волосы, в его кишечнике накопились отходы жизнедеятельности. На 40 недели у многих женщин начинаются схватки, и приходит время рожать. Если этого не происходит, то это говорит о том, что малыш "засиделся" и усиленно набирает вес. По статистике, только 10% женщин дохаживают до 42-ой недели беременности, после этого срока гинекологи уже стимулируют роды.
Дата последнего изменения: 8 ноября 2024







